Les troubles du rythme cardiaque (arythmies) sont des séquences de battements cardiaques irréguliers, trop rapides ou trop lents, ou transmis via une voie de conduction anormale à travers le cœur.
Les troubles cardiaques sont la cause la plus fréquente de trouble du rythme cardiaque.
La personne est parfois consciente de ses rythmes cardiaques anormaux, mais il arrive souvent qu’elle n’en ressente que les conséquences, comme une faiblesse ou un évanouissement.
Le diagnostic est basé sur une électrocardiographie.
Le traitement consiste à rétablir le rythme normal du cœur et à prévenir d’autres épisodes.
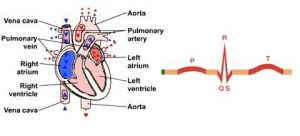
Le cœur est un organe musculaire constitué de quatre cavités organisées pour fonctionner ensemble de façon efficace, fiable et constante tout au long de la vie. Les parois musculaires de chaque cavité se contractent régulièrement, pompent le sang en fonction des besoins de l’organisme, en utilisant aussi peu d’énergie que possible à chaque contraction.
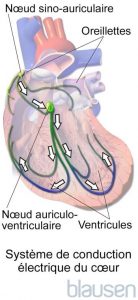
La contraction des fibres musculaires cardiaques est contrôlée par les impulsions électriques qui traversent le cœur de manière spécifique, le long de voies distinctes et à une vitesse contrôlée. Les impulsions électriques à l’origine de chaque battement proviennent du stimulateur cardiaque (le nœud sinusal ou sinoauriculaire), situé dans la partie supérieure de la cavité cardiaque supérieure droite (oreillette droite). Le rythme de décharge électrique du stimulateur cardiaque détermine le rythme cardiaque. Ce rythme est influencé par des impulsions nerveuses et par les taux de certaines hormones dans la circulation sanguine.
Le rythme cardiaque est régulé automatiquement par le système nerveux autonome, qui est constitué par les systèmes sympathique et parasympathique. Le système sympathique augmente le rythme cardiaque par l’intermédiaire d’un réseau de nerfs appelé plexus sympathique. Le système parasympathique augmente le rythme cardiaque via un seul nerf, le nerf vague.
La fréquence cardiaque est aussi influencée par les hormones sécrétées dans le flux sanguin par le système sympathique :
Épinéphrine (adrénaline)
Norépinéphrine (noradrénaline)
L’adrénaline et la noradrénaline augmentent la fréquence cardiaque. L’hormone thyroïdienne, sécrétée dans la circulation sanguine par la thyroïde, augmente également le rythme cardiaque.
Chez l’adulte au repos, le rythme cardiaque normal est généralement de 60 à 100 battements par minute. Cependant, chez les jeunes adultes, des rythmes cardiaques plus faibles peuvent être normaux, en particulier chez ceux qui sont en bonne condition physique. Le rythme cardiaque d’une personne varie normalement en réponse à l’exercice et à des stimuli comme la douleur et la colère. Le rythme cardiaque n’est considéré anormal que si son rythme est anormalement élevé (tachycardie), lent (bradycardie) ou irrégulier, ou quand les impulsions électriques empruntent des voies anormales.
Voie de conduction normale :
L’impulsion électrique provenant du nœud sinoauriculaire se dirige d’abord vers l’oreillette droite, puis vers la gauche, et entraîne une contraction des muscles de ces cavités et le pompage du sang des oreillettes vers les cavités inférieures du cœur (ventricules). L’impulsion électrique atteint alors le nœud auriculo-ventriculaire, situé dans la partie inférieure de la paroi entre les oreillettes et les ventricules. Le nœud auriculo-ventriculaire fournit la seule connexion électrique entre les oreillettes et les ventricules. Sinon, les oreillettes sont isolées des ventricules par un tissu qui ne conduit pas l’électricité. Le nœud auriculo-ventriculaire ralentit la transmission de l’impulsion de telle sorte que les oreillettes puissent se contracter entièrement et remplir les ventricules le plus complètement possible, avant qu’ils ne reçoivent le signal de se contracter.
Tracer la voie de conduction cardiaque :
Le nœud sinoauriculaire (sinus) (1) génère une impulsion électrique qui traverse les oreillettes droite et gauche (2) qui se contractent. Quand cette impulsion électrique atteint le nœud atrioventriculaire (3), elle est légèrement retardée. L’impulsion se dirige alors dans le faisceau de His (4), qui se divise en branche droite pour le ventricule droit (5) et en branche gauche pour le ventricule gauche (5). L’impulsion se propage alors dans les ventricules qui se contractent.
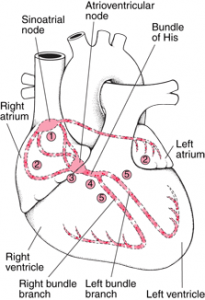
Après avoir traversé le nœud auriculo-ventriculaire, l’impulsion électrique voyage le long du faisceau de His, un faisceau de fibres qui se divise en une branche gauche pour le ventricule gauche et une branche droite pour le ventricule droit. L’impulsion électrique se propage alors de manière régulière sur la surface des ventricules, de bas en haut, déclenchant la contraction des ventricules et éjectant le sang hors du cœur.
Causes :
La cause la plus fréquente d’arythmies est une maladie du cœur, en particulier la maladie des artères coronaires, les maladies des valvules cardiaques, et l’insuffisance cardiaque. De nombreux médicaments, sur ordonnance ou en vente libre, dont ceux administrés pour traiter les troubles cardiaques, peuvent provoquer des arythmies. Certaines arythmies sont causées par des anomalies anatomiques présentes dès la naissance (malformations congénitales). Les altérations du système de conduction cardiaque liées à l’âge augmentent le risque de certaines arythmies.
Il est parfois impossible d’identifier la cause d’une arythmie.
Arythmies rapides :
Une arythmie rapide (tachyarythmie) peut être déclenchée par l’exercice physique, un stress émotionnel, une consommation excessive d’alcool, le tabac ou par la prise de médicaments stimulants, comme les remèdes utilisés contre le rhume ou le rhume des foins.
Une hyperactivité de la thyroïde (hyperthyroïdie), qui induit des taux élevés d’hormone thyroïdienne, peut provoquer une tachycardie.
Arythmies lentes :
Une arythmie lente (bradyarythmie) peut être déclenchée par la douleur, la faim, la fatigue, les troubles digestifs (comme les diarrhées et les vomissements), ou la déglutition, qui peuvent stimuler le nerf vague de manière excessive. Une stimulation excessive du nerf vague, événement rare, peut entraîner un arrêt cardiaque. Dans la plupart de ces cas, l’arythmie a tendance à se résoudre spontanément.
Une hypoactivité de la thyroïde (hypothyroïdie), qui induit de faibles taux d’hormone thyroïdienne, peut provoquer des arythmies lentes.
Symptômes :
Certaines personnes dont les battements cardiaques sont anormaux peuvent en être conscientes. Cependant, la perception des battements cardiaques (appelée palpitations) varie beaucoup entre les personnes. Certaines peuvent percevoir les battements cardiaques normaux et la plupart peuvent les ressentir lorsqu’elles sont allongées sur le flanc gauche.
Les arythmies peuvent être inoffensives ou mettre la vie en danger. La gravité d’une arythmie n’est pas toujours étroitement liée à la gravité des symptômes qu’elle cause. Certaines arythmies potentiellement mortelles sont asymptomatiques, tandis que des arythmies inconséquentes peuvent provoquer des symptômes graves. Souvent, la nature et la gravité de la maladie du cœur sous-jacente sont plus importantes que l’arythmie en soi.
Quand des arythmies nuisent à la capacité du cœur de pomper le sang, elles peuvent causer une faiblesse, une capacité d’exercice réduite, un essoufflement, une sensation de vertige, des étourdissements, des évanouissements (syncope) ou le décès. Un évanouissement se produit quand l’efficacité de pompage du cœur est si diminuée qu’il ne peut plus maintenir une pression artérielle adéquate. Si cette arythmie persiste, elle peut entraîner la mort. Les arythmies peuvent également aggraver les symptômes d’une maladie cardiaque sous-jacente, y compris une douleur thoracique et un essoufflement. Les arythmies qui causent des symptômes requièrent un traitement dans les plus brefs délais.
Le saviez-vous ?
Certaines arythmies inconséquentes par ailleurs peuvent provoquer des symptômes inquiétants, tandis que certaines arythmies potentiellement mortelles peuvent être asymptomatiques.
Diagnostic :
Électrocardiographie
Souvent, la description des symptômes par le patient peut faciliter un premier diagnostic et permettre d’évaluer la gravité de l’arythmie. Il est de première importance de préciser si les palpitations sont rapides ou lentes, régulières ou irrégulières, courtes ou prolongées et si l’arythmie produit des symptômes. Les médecins doivent, en outre, déterminer si les palpitations se manifestent au repos ou uniquement pendant une activité physique intense ou inhabituelle et si elles commencent et s’arrêtent soudainement ou progressivement. Cependant, des examens complémentaires sont souvent nécessaires pour déterminer la nature exacte et la cause de l’arythmie.
L’électrocardiographie (ECG) est la principale méthode diagnostique utilisée pour dépister les arythmies et en déterminer la cause. Elle fournit une représentation graphique de l’impulsion électrique qui produit chaque battement. En général, l’ECG n’enregistre le rythme cardiaque que très brièvement.
Comme les arythmies sont souvent intermittentes, un enregistreur ECG portable (enregistreur holter) peut être utilisé pour enregistrer le rythme cardiaque en continu ou lorsque le porteur perçoit un rythme cardiaque anormal et active l’enregistreur. Cet appareil, porté en général pendant 24 à 48 heures, peut enregistrer des arythmies sporadiques lors des activités quotidiennes du patient. Au cours de la période d’enregistrement, le patient note également dans un carnet les symptômes et les activités liés aux arythmies.
Afin de détecter les arythmies dangereuses qui se produisent rarement, les médecins implantent parfois un dispositif d’enregistrement sous la peau au-dessous de la clavicule gauche. Ce dispositif, appelé un moniteur d’événements peut rester longtemps en place. Il transmet électroniquement les enregistrements stockés des rythmes cardiaques anormaux, sans douleur, à travers la peau.
Les patients chez lesquels on suspecte des arythmies potentiellement mortelles sont généralement hospitalisés. Leur rythme cardiaque est enregistré en continu et visualisé sur un écran en forme de téléviseur placé à côté du lit ou dans le poste de soins infirmiers. Ainsi, les problèmes peuvent être rapidement identifiés.
D’autres procédures diagnostiques comprennent les épreuves de stress à l’effort et la mesure de la pression artérielle durant l’effort, une écocardiographie pour détecter les anomalies anatomiques et des examens électrophysiologiques. Durant l’examen électrophysiologique, des cathéters munis d’électrodes minuscules à leur extrémité sont introduits dans une veine jusqu’au cœur. Les électrodes stimulent le cœur et en surveillent la réponse, de façon à déterminer le type d’arythmie et les options thérapeutiques préférées.
ECG : Lecture des ondes cardiaques :
L’électrocardiogramme (ECG) est la représentation graphique du courant électrique créé dans le cœur au cours d’un cycle cardiaque. Les mouvements du courant sont subdivisés en différentes parties désignées par une lettre alphabétique dans l’ECG.
Chaque battement cardiaque commence par une impulsion provenant du stimulateur cardiaque du cœur (le nœud sinusal ou sinoauriculaire). Cette impulsion active les cavités supérieures du cœur (oreillettes). L’onde P correspond à l’activation des oreillettes.
Le courant électrique se dirige alors vers les cavités cardiaques inférieures (ventricules). Le complexe QRS correspond à l’activation des ventricules.
Le courant électrique se propage alors sur les ventricules en sens opposé. Cette activité est appelée onde de repolarisation, représentée par l’onde T.
De nombreux types d’anomalies sont souvent visibles sur l’ECG. Elles comprennent une crise cardiaque (infarctus du myocarde) antérieure, un trouble du rythme cardiaque (arythmie), un apport insuffisant de sang et d’oxygène au cœur (ischémie), et un épaississement excessif (hypertrophie) des parois musculaires du cœur.
Certaines anomalies visibles sur l’ECG peuvent aussi suggérer des renflements (anévrismes) qui se produisent dans les parties affaiblies des parois cardiaques. Les anévrismes peuvent provoquer un infarctus du myocarde. Si le rythme est anormal (trop rapide, trop lent, ou irrégulier), l’ECG peut aussi indiquer dans quelle partie du cœur le rythme anormal a son origine. Ces informations permettent aux médecins d’en déterminer la cause.
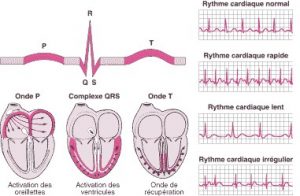
ECG : Lecture des ondes cardiaques
Pronostic :
La plupart des arythmies sont asymptomatiques et n’altèrent pas la capacité de pompage du cœur. Elles ne posent donc presque aucun risque, bien qu’elles puissent causer une angoisse considérable si le patient devient conscient de leur présence. Cependant, certaines arythmies, en soi inoffensives, peuvent provoquer des arythmies plus graves. Toute arythmie qui perturbe la capacité du cœur à pomper le sang correctement est grave. Le niveau de gravité dépend en partie du site d’origine de l’arythmie, qui peut être le noeud sinoauriculaire, les oreillettes ou les ventricules. En général, les arythmies d’origine ventriculaire sont plus graves que celles qui sont d’origine auriculaire, ces dernières étant elles-mêmes plus graves que celles dont le site d’origine est le nœud sinoauriculaire. Il y a cependant de nombreuses exceptions.
Traitement :
-Anti-arythmiques
-Stimulation
-Délivrance d’un choc électrique
En cas d’arythmie inoffensive mais gênante, il suffit parfois de rassurer le patient qu’elle est inoffensive. Parfois, les arythmies se manifestent moins fréquemment, voire disparaissent, dès que les médecins changent le médicament administré ou ajuste les dosages. La situation peut aussi s’améliorer en évitant l’alcool, la caféine (dans les boissons et dans les aliments) et le tabac. Il peut être préférable d’éviter un exercice physique rigoureux en cas de palpitations durant l’effort. Les patients doivent parfois cesser de conduire jusqu’à ce que les médecins puissent déterminer si le traitement est efficace.
Médicaments :
Les anti-arythmiques sont utiles pour supprimer les arythmies qui provoquent des symptômes intolérables ou posent un risque. Aucun médicament à lui seul n’est capable de guérir toutes les arythmies chez tous les patients. Parfois, plusieurs médicaments doivent être essayés pour obtenir une réponse satisfaisante. Les anti-arythmiques peuvent aggraver ou même causer des arythmies. Cet effet est appelé proarythmique. Les anti-arythmiques entraînent également d’autres effets secondaires.
Certains médicaments prescrits pour traiter les arythmies :
Bêta-bloquants
Acébutolol
Aténolol
Bétaxolol
Bisoprolol
Carvédilol
Esmolol
Métoprolol
Nadolol
Propranolol
Timolol
Effets indésirables:
Rythme cardiaque anormalement lent (bradycardie)
Fatigue
Dépression
Masquage potentiel des taux d’hypoglycémie
Troubles circulatoires dans le tronc, les bras et les jambes
Insomnie
Syndrome de Raynaud
Troubles sexuels
Essoufflement
Spasme des voies respiratoires (bronchospasme)
Avec certains bêta-bloquants, augmentation du taux de triglycérides (un lipide).
Chez les personnes souffrant de glaucome, une pression accrue dans l’œil
Ces médicaments traitent les extrasystoles ventriculaires, la tachycardie, la fibrillation ventriculaire et la tachycardie paroxystique supraventriculaire. Ils sont également administrés pour ralentir la fréquence ventriculaire (la vitesse à laquelle battent les cavités inférieures du cœur, les ventricules) chez les personnes souffrant de fibrillation auriculaire ou de flutter auriculaire.
Les personnes atteintes d’asthme doivent consulter leur médecin avant de prendre ces médicaments.
Inhibiteurs des canaux calciques
Diltiazem
Vérapamil
Constipation
Diarrhée
Hypotension artérielle
Effets inésirables:
Pieds enflés
Seuls certains inhibiteurs calciques, comme le diltiazem et le vérapamil, sont bénéfiques. Ils permettent de réduire la fréquence ventriculaire en cas de fibrillation ou de flutter auriculaire et de traiter la tachycardie paroxystique supraventriculaire. Le diltiazem et le vérapamil ralentissent la conduction des impulsions électriques à travers le nœud auriculo-ventriculaire.
Les patients souffrant du syndrome Wolff-Parkinson-White ne doivent pas prendre de vérapamil ni de diltiazem.
Digoxine
Nausées
Vomissements
Arythmies graves
Si la dose est trop élevée, distorsion de la vision des couleurs qui donne aux objets un aspect jaune verdâtre
La digoxine ralentit la transmission des impulsions électriques à travers le nœud auriculo-ventriculaire. La digoxine diminue la fréquence ventriculaire en cas de fibrillation ou de flutter auriculaires et traite la tachycardie paroxystique supraventriculaire.
Le médicament est administré aux nouveau-nés et aux enfants de moins de 10 ans souffrant du syndrome Wolff-Parkinson-White, mais les patients plus âgés qui présentent ce syndrome ne doivent pas prendre de digoxine.
Inhibiteurs des canaux potassiques
Amiodarone
Brétylium
Dofétilide
Dronédarone
Ibutilide
Sotalol
Pour tous les inhibiteurs des canaux potassiques : Arythmies et hypotension artérielle
Pour l’amiodarone : cicatrisation dans les poumons (fibrose pulmonaire) et anomalies de la thyroïde, du foie et des yeux.
Pour le sotalol (également un bêta-bloquant), mêmes effets secondaires que pour les bêta-bloquants
Ces médicaments sont administrés pour traiter les extrasystoles ventriculaires, la tachycardie ventriculaire, la fibrillation ventriculaire, la fibrillation auriculaire, et le flutter auriculaire.
L’amiodarone peut être toxique et n’est utilisé à long terme que chez des patients souffrant d’arythmies très graves ou très incommodantes.
Le brétylium n’est utilisé que dans le traitement à court terme des tachycardies ventriculaires potentiellement mortelles.
Nucléoside à purine
Adénosine
Spasme des voies respiratoires
Bouffées congestives (brièvement)
L’adénosine ralentit la transmission des impulsions électriques à travers le nœud auriculo-ventriculaire. L’adénosine est utilisée pour arrêter les épisodes de tachycardie paroxystique supraventriculaire.
Les asthmatiques ne doivent pas prendre ce médicament.
Inhibiteurs sodiques
Disopyramide
Flécaïnide
Lidocaïne
Mexilétine
Procaïnamide
Propafénone
Quinidine
Arythmies (potentiellement mortelles, en particulier chez les patients présentant un trouble cardiaque)
Troubles digestifs
les vertiges ;
Sécheresse buccale
Sensation de tête légère
Rétention urinaire
Tremblement
Chez les personnes souffrant de glaucome, une pression accrue dans l’œil
Ces médicaments ralentissent la conduction des impulsions électriques dans le cœur.
Ils sont employés dans le traitement des extrasystoles ventriculaires, de la tachycardie et de la fibrillation ventriculaire et pour convertir la fibrillation ou le flutter auriculaire en rythme normal (cardioversion).
À l’exception de la lidocaïne et de la méxilétine, ces médicaments peuvent aussi être utilisés pour prévenir les épisodes de fibrillation auriculaire ou de flutter auriculaire et, moins fréquemment, de tachycardie paroxystique supraventriculaire.
Stimulateurs cardiaques artificiels :
Les stimulateurs cardiaques artificiels sont des appareils électroniques qui fonctionnent à la place du propre stimulateur cardiaque du cœur, le nœud sinoauriculaire. Ces dispositifs sont implantés chirurgicalement sous la peau, généralement sous la clavicule droite ou gauche. Ils sont reliés au cœur par des fils (électrodes) qui cheminent à l’intérieur d’une veine. Les conceptions de circuit et de pile à faible consommation d’énergie actuelles permettent à ces dispositifs de fonctionner pendant 10 à 15 ans. Les nouveaux circuits ont presque éliminé le risque d’interférence causée par les téléphones portables, les systèmes d’allumage des voitures, les radars, les fours à micro-ondes et les détecteurs de sécurité d’aéroport. Cependant, certains équipements peuvent perturber le fonctionnement des stimulateurs cardiaques. C’est le cas notamment des dispositifs d’électrocautérisation utilisés pour arrêter le saignement durant une intervention chirurgicale, la diathermie (une thérapie physique qui utilise des ondes radio pour appliquer de la chaleur aux muscles), et parfois l’imagerie par résonance magnétique (IRM). L’IRM peut être sans danger avec certains types de stimulateur cardiaque, selon leur construction.
Garder le rythme : Stimulateurs cardiaques artificiels
Les stimulateurs cardiaques artificiels sont des appareils électroniques qui agissent à la place du stimulateur cardiaque naturel du cœur (le nœud sinusal ou sinoauriculaire). Ils génèrent des impulsions électriques qui déclenchent chaque battement. Les stimulateurs cardiaques sont constitués d’un générateur d’impulsions (contenant la pile) et de fils qui relient le pacemaker au cœur.
Le stimulateur cardiaque artificiel est implanté chirurgicalement. Après anesthésie locale du site d’introduction, les fils (électrodes), qui sont connectés au stimulateur cardiaque, sont habituellement introduits dans une veine située sous la clavicule, puis acheminés jusqu’au cœur. Le générateur d’impulsion, dont la dimension est celle d’un dollar en argent, est introduit sous la peau, juste sous la clavicule, par une petite incision et connecté aux fils. L’incision est refermée par des points de suture. Cette procédure dure environ 30 à 60 minutes. Le patient peut rentrer chez lui peu après ou passer quelques jours à l’hôpital. La pile d’un stimulateur cardiaque dure généralement de 10 à 15 ans. Elle doit cependant être contrôlée régulièrement. Le remplacement de la pile est rapide et se fait en remplaçant le générateur d’impulsion.
Il existe plusieurs types de stimulateurs cardiaques. La plupart d’entre eux sont capables de détecter l’activité électrique du cœur. Ils permettent au cœur de battre naturellement et ne le stimulent que quand il saute un battement, ou qu’il commence à battre à un rythme anormal. Les médecins programment le stimulateur cardiaque avant son implantation. La programmation détermine les événements qui déclenchent la stimulation et à quel rythme cardiaque. Les médecins peuvent également reprogrammer le stimulateur cardiaque après son implantation à l’aide d’un dispositif placé sur la peau. Certains stimulateurs cardiaques peuvent ajuster leur fréquence à l’activité physique du patient et augmentent le rythme cardiaque à l’effort et le réduisent au repos.
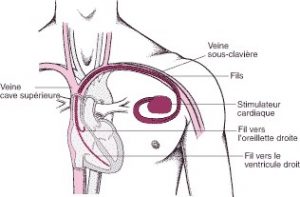
Les stimulateurs cardiaques sont utilisés le plus fréquemment pour traiter les arythmies lentes. Quand le rythme cardiaque descend au-dessous d’un seuil programmé, le stimulateur cardiaque artificiel produit des impulsions électriques. Plus rarement, les stimulateurs cardiaques sont utilisés pour traiter des arythmies rapides en délivrant une série d’impulsions visant à réduire le rythme cardiaque en normalisant l’arythmie rapide.
Les stimulateurs cardiaques sont également utilisés dans le traitement de resynchronisation cardiaque (TRC). Dans certaines maladies du cœur, les quatre cavités cardiaques n’observent pas leur séquence de contractions ordonnées normales. Des stimulateurs cardiaques spéciaux à trois fils peuvent rétablir la séquence normale des contractions et améliorer les résultats pour certaines personnes atteintes d’insuffisance cardiaque.
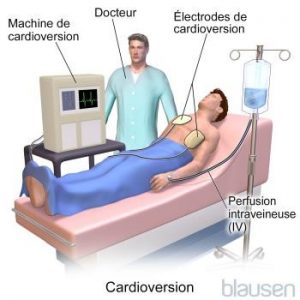
Rétablir un rythme normal :
Parfois la transmission d’un choc électrique au cœur peut arrêter une tachycardie et rétablir un rythme normal. L’utilisation d’un choc électrique à cette fin est appelée cardioversion, défibrillation, ou électroversion, selon le type de rythme anormal pour lequel elle est utilisée. La cardioversion peut être utilisée pour les arythmies qui se manifestent dans les oreillettes (comme la fibrillation auriculaire) ou dans les ventricules (comme la fibrillation ventriculaire). Toutefois, un choc électrique ne peut pas relancer un cœur qui n’a aucune activité électrique (asystole). L’appareil qui produit le choc (défibrillateur) peut être utilisé par une équipe de médecins et le personnel infirmier, par des paramédicaux, ou par des pompiers.
Un défibrillateur automatique implantable (DAI), dont la dimension est environ celle de la moitié d’un jeu de cartes, peut être mis en place. La plupart des dispositifs sont implantés à travers les vaisseaux sanguins tout comme un stimulateur cardiaque, éliminant ainsi la nécessité d’une chirurgie ouverte. Les DAI surveillent continuellement la fréquence et le rythme du cœur, détectent automatiquement les arythmies rapides, et produisent un choc pour reconvertir l’arythmie en rythme normal. En général, ces appareils sont utilisés chez les personnes souffrant d’arythmie potentiellement mortelle. Un DAI peut également jouer le rôle d’un stimulateur cardiaque et transmettre des impulsions électriques pour traiter une arythmie lente. Quand un DCI produit un choc, il ressemble parfois à un léger coup dans la poitrine. Quand le choc est plus fort, la personne a parfois l’impression d’avoir reçu un coup de pied.
Les porteurs de DAI n’ont rien à craindre des dispositifs électroniques, y compris les micro-ondes et les détecteurs de sécurité d’aéroport. Toutefois, certains équipements utilisant des champs magnétiques ou des champs électriques puissants peuvent causer des interférences avec les DAI. C’est le cas notamment des dispositifs d’électrocautérisation utilisés pour arrêter le saignement durant une intervention chirurgicale, la diathermie (une thérapie physique qui utilise des ondes radio pour appliquer de la chaleur aux muscles), et parfois l’IRM.
Comme les défibrillateurs implantables n’évitent pas les arythmies, un traitement médicamenteux est souvent nécessaire. Ces dispositifs durent environ 5 ans. Les porteurs de DAI qui ne subissent qu’un seul choc du dispositif et se sentent bien par ailleurs doivent contacter leur clinique ou leur spécialiste DAI dans la semaine qui suit. Le dispositif enregistre le rythme cardiaque du patient, ce qui permet au médecin de voir pourquoi un choc a été administré. Les personnes présentant d’autres symptômes, comme un essoufflement, un malaise pulmonaire, ou des palpitations, immédiatement avant ou après le choc, ou qui ont subi des chocs multiples peuvent avoir un problème plus grave. Ces personnes doivent se rendre aux urgences dans les plus brefs délais.

DAI (Défibrillateur Automatique Implantable) ou DCI (Défibrillateur de Cardioversion Implantable)
Un défibrillateur automatique externe (DAE) ne nécessite qu’une formation minimale pour son utilisation. Par exemple, les DAE peuvent être utilisés par des personnes qui reçoivent des instructions en premiers soins sur leur utilisation. Les DAE peuvent détecter la présence d’une arythmie, déterminer si un choc est conseillé, et administrer automatiquement le choc. Ils sont présents dans de nombreux lieux publics, comme les aéroports, les stades, les hôtels et les centres commerciaux.
Destruction de tissus anormaux (ablation par radiofréquence)
Certains types d’arythmies peuvent être contrôlés par des procédures chirurgicales et d’autres procédures invasives. Une arythmie due à une anomalie localisée du système électrique cardiaque peut être contrôlée en détruisant ou en excisant la zone anormale (ablation). La zone anormale est généralement détruite par ablation par radiofréquence (distribution d’énergie à une fréquence spécifique à l’aide d’un cathéter dont la pointe est munie d’une électrode minuscule et qui est introduit dans le cœur). Le succès de la procédure varie selon les différentes arythmies, allant de 60 à 80 % pour les arythmies les plus difficiles à traiter (fibrillation auriculaire, tachycardie auriculaire, et tachycardie ventriculaire) et de 90 à 95 % pour les arythmies plus réactives (tachychardies supraventriculaires). La procédure dure 2 à 4 heures et ne requiert que 1 à 2 jours à l’hôpital. Plus rarement, cette région est détruite ou excisée chirurgicalement à cœur ouvert. Une intervention chirurgicale est parfois nécessaire quand l’ablation au cathéter n’a pas réussi. Elle est également pratiquée quand le patient doit subir une chirurgie cardiaque pour une autre raison, le remplacement d’une valvule cardiaque par exemple.
A lire en complément sur l’ablation par radiofréquence:
Ablations des Arythmies Cardiaques
