Dans la maladie des artères coronaires, le flux sanguin vers le muscle cardiaque est partiellement ou complètement obstrué.
Le muscle cardiaque a besoin d’un apport constant en sang riche en oxygène. Les artères coronaires, qui bifurquent au niveau de l’aorte à sa sortie du cœur, fournissent ce sang. La maladie des artères coronaires qui rétrécit une ou plusieurs de ces artères peut obstruer le flux sanguin, provoquant une douleur thoracique (angor) ou une crise cardiaque (également appelée infarctus du myocarde ou IM).
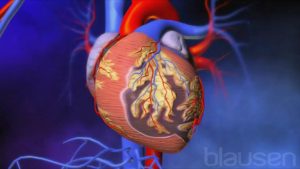
Infarctus du myocarde
Par le passé, on considérait que la maladie des artères coronaires était caractéristique du sexe masculin. En moyenne, les hommes sont touchés environ 10 ans avant les femmes, parce qu’elles sont protégées par des taux élevés d’œstrogènes jusqu’à la ménopause. Après la ménopause, la maladie des artères coronaires devient plus fréquente chez les femmes. Chez les personnes d’au moins 75 ans, l’affection est plus fréquente chez les femmes car elles vivent plus longtemps.
Dans les pays développés, les maladies des artères coronaires sont la cause majeure de décès chez les hommes et les femmes. Les maladies des artères coronaires, spécifiquement l’athérosclérose coronaire (littéralement un « durcissement des artères », caractérisé par des dépôts de graisse dans les parois artérielles et pouvant progresser pour rétrécir ou même causer une obstruction du flux sanguin dans l’artère), touchent environ 5 à 9 % (selon le sexe et l’origine ethnique) des personnes âgées de 20 ans ou plus. Le taux de mortalité augmente avec l’âge et est généralement plus élevé pour les hommes que pour les femmes, notamment entre l’âge de 35 et 55 ans. Après 55 ans, le taux de mortalité baisse chez les hommes, et celui des femmes continue de grimper. Après 70 à 75 ans, le taux de mortalité chez les femmes dépasse celui des hommes de même âge.
Les maladies des artères coronaires touchent les personnes de toutes les origines ethniques, mais leur incidence est extrêmement élevée chez les personnes de peau noire et les Asiatiques du Sud-Est. Le taux de mortalité est plus élevé chez les hommes de peau noire que chez les hommes de peau blanche jusqu’à 60 ans et plus élevé chez les femmes de peau noire que chez les femmes de peau blanche jusqu’à 75 ans.
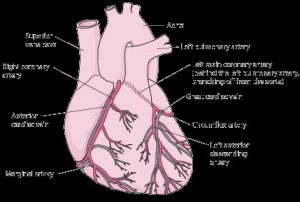
Approvisionnement du cœur en sang :
Comme tous les autres tissus de l’organisme, le muscle cardiaque doit recevoir du sang riche en oxygène et ses déchets doivent être éliminés par le sang. Les artères coronaires droite et gauche, qui bifurquent au niveau de l’aorte à sa sortie du cœur, alimentent le muscle cardiaque en sang riche en oxygène. L’artère coronaire droite se divise en deux branches, l’artère marginale et l’artère interventriculaire postérieure, situées à la face postérieure du cœur. L’artère coronaire gauche (typiquement appelée artère coronaire principale gauche) se divise en deux branches, l’artère circonflexe et l’artère interventriculaire antérieure. Les veines cardiaques collectent le sang contenant les déchets provenant du muscle cardiaque et le drainent dans une grande veine située sur la face postérieure du cœur, appelée le sinus coronaire, qui ramène le sang à l’oreillette droite.
Causes :
La maladie des artères coronaires est presque toujours due à l’accumulation graduelle de cholestérol et d’autres matériels lipidiques (appelée athérome ou plaque d’athérosclérose) dans la paroi de l’artère coronaire. Ce processus, appelé athérosclérose, peut affecter de nombreuses artères et pas seulement celles du cœur.
Bien que l’athérosclérose soit la raison la plus fréquente de réduction anormale du flux sanguin vers le cœur, il existe d’autres causes. La maladie des artères coronaires peut parfois être causée par le spasme d’une artère coronaire, qui peut se produire spontanément ou résulter de la prise de certaines drogues comme la cocaïne et la nicotine. Un vaisseau sanguin coronaire peut ne pas se dilater en réponse à un besoin d’augmentation du flux sanguin (comme pendant l’activité physique). Cette maladie peut être due à une quantité de sang inférieure aux besoins du cœur, et est dénommée dysfonctionnement de l’endothélium vasculaire. Dans de rares cas, elle est causée par une anomalie congénitale, une infection virale (comme la maladie de kawasaki), un lupus érythémateux systémique (lupus), une inflammation des artères (artérite), un caillot sanguin qui s’est déplacé d’une cavité cardiaque vers l’une des artères coronaires, ou d’un dommage physique (par une lésion ou une radiothérapie).
À mesure que l’athérome grossit, il peut faire saillie dans l’artère, entraînant une réduction de l’intérieur de l’artère (lumière) et l’obstruction partielle du flux sanguin. Avec le temps, du calcium s’accumule dans l’athérome. Quand un athérome obstrue de plus en plus une artère coronaire, l’apport de sang oxygéné au muscle cardiaque (myocarde) peut devenir insuffisant. L’apport sanguin risque davantage d’être insuffisant pendant l’effort, quand le muscle cardiaque a besoin de davantage de sang. Une insuffisance de l’apport sanguin vers le muscle cardiaque (pour une cause quelconque) est appelée ischémie myocardique. Si le cœur ne reçoit pas de sang en quantité suffisante, il ne peut plus se contracter et pomper le sang normalement.
Une rupture soudaine de l’athérome peut se produire, même s’il ne cause pas une obstruction importante du flux sanguin. La rupture de l’athérome provoque souvent la formation d’un caillot sanguin (thrombus). Le caillot rétrécit encore plus l’artère ou la bloque complètement, causant une ischémie myocardique aiguë. Les conséquences de cette ischémie aiguë sont dénommées syndrome coronariens aigus. Ces syndromes comprennent un angor instable et plusieurs types d’infarctus du myocarde, selon l’emplacement et la sévérité de l’obstruction. En cas de crise cardiaque, la partie du muscle cardiaque qui est irriguée par l’artère obstruée meurt (infarctus du myocarde).
Un syndrome coronarien aigu est parfois causé par un spasme de l’artère coronaire ou par un autre type de maladie des artères coronaires.
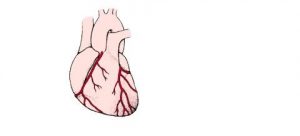
Dépôts de graisse dans une artère coronaire
Facteurs de risque :
Certains facteurs qui déterminent si une personne développe une maladie des artères coronaires ne peuvent pas être modifiés. Ceux-ci incluent
Âge avancé
Sexe masculin
Des antécédents familiaux de maladie des artères coronaires précoce (autrement dit, un parent proche touché par la maladie avant l’âge de 50 à 55 ans).
D’autres facteurs de maladie des artères coronaires peuvent être modifiés ou traités. Ces facteurs sont les suivants :
Taux élevés de cholestérol à lipoprotéines de basse densité (LDL) dans le sang
Taux élevés de lipoprotéine a dans le sang
Faibles taux de cholestérol à lipoprotéines de haute densité (HDL) dans le sang
Diabète sucré
Tabagisme
Hypertension artérielle
Obésité
Inactivité physique
Facteurs alimentaires
Le tabagisme multiplie par deux le risque de maladie des artères coronaires et d’infarctus du myocarde. Le tabagisme passif augmente aussi apparemment le risque.
Les facteurs de risque alimentaires sont un régime pauvre en fibres, en vitamines C, D et E, et en substances phytochimiques (présentes dans les fruits et les légumes et que l’on pense bénéfiques pour la santé). Dans certains cas, un régime pauvre en huile de poisson (acides gras polyinsaturés dont les oméga 3) majore le risque.
Un ou deux verres d’alcool par jour semblent réduire légèrement le risque de maladie des artères coronaires (mais augmente légèrement celui d’accident vasculaire cérébral). Cependant, plus de deux verres par jour élèvent le risque et, plus la quantité est importante, plus le risque est élevé.
Certains troubles métaboliques, comme l’hypothyroïdie, l’hyperhomocystéinémie, et un taux élevé d’apoprotéine B (apo B), sont également des facteurs de risque.
La possibilité qu’une infection par certains organismes contribue au développement de la maladie des artères coronaires n’a pas été déterminée.
Prévention :
Une modification des facteurs de risque permet de prévenir les maladies des artères coronaires. Certains de ces facteurs sont interdépendants, et en modifiant l’un on modifie l’autre.
Tabagisme :
L’arrêt du tabac est très important. Les personnes qui cessent de fumer réduisent de moitié leur risque de développer une maladie des artères coronaires comparativement à celles qui continuent de fumer. La durée du tabagisme avant son arrêt n’a pas d’importance. L’arrêt du tabac réduit aussi le risque de décès après une revascularisation chirurgicale ou un infarctus du myocarde. Il est également important d’éviter le tabagisme passif.
Régime alimentaire :
Plusieurs modifications sont bénéfiques :
Moins de graisse saturée
Aucun gras trans
Davantage de fruits et de légumes
Plus de fibres
L’alcool (le cas échéant) avec modération
Moins de glucides simples (tels que le sucre, le pain blanc et la farine blanche)
Pour la santé, il est recommandé de limiter la part de graisses à 25 à 35 % de l’apport calorique quotidien. Cependant, selon certains experts, cette proportion doit être limitée à 10 % des calories absorbées quotidiennement pour réduire le risque de maladie des artères coronaires. Une alimentation à faible teneur en matières grasses réduit les taux de cholestérol total et de cholestérol LDL (mauvais cholestérol), un autre facteur de risque de maladie des artères coronaires. Le type de graisse consommée est tout aussi important que sa quantité. Par conséquent, il est recommandé de consommer du poisson gras, comme le saumon, un poisson à haute teneur en gras oméga 3 (bonnes graisses), et d’éviter régulièrement et strictement les acides gras trans plus nocifs. Les acides gras trans font de moins en moins partie des ingrédients de nombreux produits alimentaires sous emballage, des sites d’alimentation rapide et des restaurants.
La consommation quotidienne d’au moins cinq portions de fruits et de légumes peut diminuer le risque de maladie des artères coronaires. Ces aliments contiennent de nombreux composés phytochimiques. On ne sait pas si les composés phytochimiques réduisent le risque, car les personnes qui les consomment ont également tendance à consommer moins de gras, plus de fibres, et plus d’aliments contenant des vitamines C, D et E. Les personnes qui consomment des aliments riches en un groupe particulier de composés phytochimiques appelés flavonoïdes (présents dans le raisin noir, le vin rouge et les thés noirs) semblent être moins exposées à la maladie des artères coronaires. Il n’y a toutefois aucun lien de causalité évident. Un autre facteur dans leur vie peut expliquer ce risque réduit apparent.
Une alimentation riche en fibres est également recommandée. Il existe deux sortes de fibres. Les fibres solubles (qui se dissolvent dans les liquides) se trouvent dans le son d’avoine, la farine d’avoine, les haricots, les pois, le son de riz, l’orge, les agrumes, les fraises et la pulpe de pomme. Ces fibres permettent de réduire le taux de cholestérol. Elles peuvent diminuer ou stabiliser une hyperglycémie (glucose) et augmenter le taux d’insuline. Par conséquent, les fibres solubles peuvent réduire le risque de maladie des artères coronaires chez les diabétiques. Les fibres insolubles (qui ne se dissolvent pas dans les liquides) se trouvent dans la plupart des céréales et des produits à base de céréales et aussi dans les fruits et légumes comme la pelure de pomme, le chou, les betteraves, les carottes, les choux de Bruxelles, les navets et le chou-fleur. Ce type de fibre améliore aussi la fonction digestive. Cependant, un excès de fibres peut nuire à l’absorption de certaines vitamines et de certains minéraux.
Le régime alimentaire doit contenir les quantités quotidiennes recommandées en vitamines et en minéraux. Les suppléments alimentaires vitaminiques ne remplacent pas une alimentation saine. Le rôle des suppléments alimentaires dans la réduction du risque de maladie des artères coronaires est controversé. La prise de vitamine E ou de vitamine C en suppléments ne semble pas prévenir les maladies des artères coronaires. La prise de folate ou de vitamines B6 et B12 peut réduire le taux d’homocystéine, mais des études n’ont pas indiqué que ces suppléments réduisent le risque de maladie des artères coronaires.
Limiter la quantité de glucides simples (comme la farine blanche raffinée, le riz blanc, les aliments transformés) et augmenter la quantité de grains entiers peuvent réduire le risque de maladie des artères coronaires en réduisant le risque d’obésité et de diabète, qui sont également des facteurs de risque de maladie des artères coronaires.
Dans l’ensemble, une personne doit maintenir un poids idéal et avoir un régime varié. Plusieurs régimes alimentaires spécifiques ont été proposés pour réduire le risque de maladie cardiaque ou d’accident vasculaire cérébral. Le régime méditerranéen, composé de grandes quantités de fruits, de légumes, de noix et d’huile d’olive, semble diminuer le risque de maladie des artères coronaires ainsi que le risque de futures crises cardiaques chez les personnes ayant déjà eu une maladie cardiaque.
Type de graisses :
On distingue trois types de graisses :
Saturées
Mono-insaturées
Polyinsaturées
Le terme « saturé » fait référence au nombre d’atomes d’hydrogène présents dans une molécule de graisse.
Les graisses saturées contiennent le plus grand nombre d’atomes d’hydrogène possible. Elles sont généralement solides à température ambiante. On trouve des graisses saturées dans la viande, les produits laitiers, et les huiles végétales hydrogénées artificiellement. Plus le produit est solide, plus la proportion de graisses saturées est élevée. Une alimentation riche en graisses saturées favorise la maladie des artères coronaires.
Les graisses insaturées (monoinsaturées et polyinsaturées) ne contiennent pas autant d’atomes d’hydrogène qu’elles le pourraient. Les graisses monoinsaturées peuvent contenir un atome d’hydrogène supplémentaire. Elles sont généralement liquides à température ambiante mais commencent à se solidifier au réfrigérateur. L’huile d’olive et l’huile de canola sont des exemples.
Les graisses polyinsaturées peuvent contenir plusieurs atomes d’hydrogène supplémentaires. Elles sont généralement liquides à température ambiante et au réfrigérateur. Elles ont tendance à devenir rances à température ambiante. L’huile de maïs en est un exemple. Les graisses polyinsaturées comprennent des oméga 3, présents dans les poissons gras qui vivent en mers profondes (tels que le maquereau, le saumon et le thon) et des oméga 6, présents dans les huiles végétales.
Dans un processus appelé hydrogénation, des atomes d’hydrogène sont ajoutés artificiellement aux huiles polyinsaturées pour qu’elles puissent être utilisées pour préparer des produits alimentaires qui ne rancissent pas, et pour fabriquer des corps gras solides, comme la margarine. Les acides gras trans résultent de ce processus. (« Trans » fait référence à l’endroit où les atomes d’hydrogène sont ajoutés à la molécule lipidique.) On trouve souvent des acides gras trans dans les aliments commerciaux cuits au four et frits comme les biscuits sucrés, biscuits salés, beignets, frites, et autres aliments similaires.
Les acides gras trans augmentent les taux de cholestérol à lipoprotéines de basse densité (LDL, le mauvais) et réduisent les taux de cholestérol à lipoprotéines de haute densité (HDL, le bon), et ces effets semblent augmenter le risque de maladie des artères coronaires. Il est prudent d’éviter les produits contenant des acides gras trans. Les acides gras trans sont indiqués sur l’étiquette des produits. En outre, si une graisse hydrogénée ou partiellement hydrogénée est la première graisse mentionnée sur la liste des ingrédients, le produit contient des acides gras trans. Certains restaurants donnent aussi des informations sur les plats du menu qui contiennent des acides gras trans. Plusieurs villes des États-Unis ont interdit aux restaurants d’utiliser des acides gras trans dans leurs repas, et d’autres villes devraient faire suite. La Food and Drug Administration américaine a indiqué aux fabricants qu’elle devaient retirer les acides gras trans de leurs produits.
L’aspect d’une margarine ou d’une huile peut également permettre d’identifier la présence de ces graisses : plus elles sont fluides ou molles, moins elles contiennent des acides gras trans. Par exemple, le contenu en acides gras trans des margarines en barquette est inférieur à celui des margarines en portions.
Certains types de margarine contiennent un stérol ou un stanol végétal, ce qui peut réduire le taux de cholestérol total et de cholestérol LDL. Les stérols et les stanols végétaux possèdent cet effet car ils ne sont pas bien absorbés dans le tube digestif et perturbent l’absorption du cholestérol. Ces margarines ont été approuvées comme aliments bénéfiques pour l’appareil cardiovasculaire lorsqu’ils font partie d’une alimentation équilibrée. Ces produits sont à base de graisses insaturées, contiennent moins de graisses saturées que le beurre et pas d’acides gras trans. Mais ils sont chers.
La combinaison idéale des divers types de graisses est inconnue. Toutefois, un régime riche en graisses monoinsaturées ou oméga-3 et pauvre en acides gras trans est probablement préférable.
Inactivité physique :
Les personnes physiquement actives sont moins prédisposées à la maladie des artères coronaires et à l’hypertension. Les activités physiques qui améliorent l’endurance (un exercice aérobique tel qu’une marche rapide, le cyclisme et le jogging) ou la force musculaire (un entraînement de résistance avec des poids libres ou des appareils de musculation) aident à prévenir le risque de maladie des artères coronaires. Marcher seulement 30 minutes par jour peut être bénéfique. Les personnes qui n’ont pas la forme ou qui n’ont pas fait d’exercice physique depuis longtemps doivent consulter leur médecin avant de se lancer dans un programme d’exercice.
Obésité :
Le changement d’alimentation et le fait d’entreprendre une activité physique peuvent permettre de contrôler l’obésité. De même, une réduction de la consommation d’alcool est utile car l’alcool contient beaucoup de calories. Une perte de poids de 4,5 à 9 kg suffit pour diminuer le risque de maladie des artères coronaires.
Taux de cholestérol élevés :
Des taux élevés de cholestérol total et LDL (mauvais cholestérol) peuvent être réduits par l’activité physique, l’arrêt du tabac et en réduisant aussi la consommation de corps gras. Des médicaments qui réduisent les taux de cholestérol total et LDL dans le sang peuvent être utilisés. Les bienfaits d’une réduction des taux de cholestérol sont plus importants chez les personnes présentant d’autres facteurs de risque, comme le tabagisme, l’hypertension artérielle, l’obésité, et l’inactivité physique.
L’élévation du taux de cholestérol HDL (le bon) réduit aussi le risque de maladie des artères coronaires. Les modifications du mode de vie qui font baisser le taux de cholestérol total et LDL peuvent aussi augmenter le taux de cholestérol HDL, tout comme certains médicaments. Une perte de poids peut aussi aider les personnes en surpoids.
Hypertension artérielle :
Une baisse de l’hypertension artérielle réduit le risque de maladie des artères coronaires. Le traitement de l’hypertension artérielle commence par des modifications du mode de vie : une alimentation saine pauvre en sel et, si nécessaire, une perte de poids et une augmentation de l’activité physique. Un traitement médicamenteux peut également s’avérer nécessaire.
Diabète sucré :
Un bon contrôle du diabète diminue le risque de certaines complications liées à cette maladie, mais les effets d’un tel contrôle sur le risque de survenue d’une maladie des artères coronaires sont moins clairs. Un bon contrôle du diabète pourrait aussi réduire le risque de complications des maladies des artères coronaires.
Traitement :
Les médecins essayent de faire trois choses pour les personnes souffrant de coronaropathie. Ils essayent de
Réduire la charge de travail cardiaque
Améliorer le flux sanguin à travers les artères coronaires
Ralentir ou inverser l’accumulation d’athérosclérose
La charge de travail cardiaque peut être réduite en contrôlant la pression artérielle et en administrant certains médicaments comme des bêta-bloquants ou des inhibiteurs calciques pour empêcher le cœur de pomper aussi vigoureusement. La circulation sanguine à travers les artères coronaires peut être améliorée par des médicaments qui favorisent la relaxation des artères coronaires (tels que des nitrates, des inhibiteurs calciques et la ranolazine) ou en étirant les artères rétrécies (à l’aide d’une intervention coronarienne percutanée [ICP]) ou en contournant les obstructions (à l’aide dun pontage de l’artère coronaire [PAC]). Un caillot sanguin dans l’artère coronaire peut parfois être dissous par des médicaments. Modifier l’alimentation, l’exercice, et certains médicaments peuvent inverser l’athérosclérose.
Intervention coronaire percutanée :
Dans l’ICP (également appelée angioplastie coronarienne transluminale percutanée [ACTP]), les médecins insèrent une aiguille dans l’artère principale de la cuisse (artère fémorale) ou dans l’artère radiale du poignet. Un long fil guide est alors enfilé à travers l’aiguille, dans l’artère, et à travers l’aorte jusqu’à l’artère coronaire rétrécie. Un cathéter dont l’extrémité comporte un ballonnet est enfilé sur le fil guide et introduit dans l’artère coronaire rétrécie. Le cathéter est positionné de telle sorte que le ballon se situe au niveau du rétrécissement. Le ballonnet est alors gonflé pendant quelques secondes. Le ballon gonflé élargit l’artère et comprime l’athérome qui rétrécit l’artère et élargit donc cette dernière. L’inflation et la déflation peuvent être répétées plusieurs fois. Les artères sténosées peuvent être dilatées par cette méthode dans 80 à 90 % des cas.
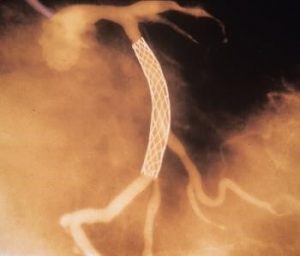
Intervention coronaire percutanée
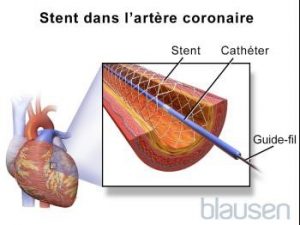
Comprendre l’angioplastie
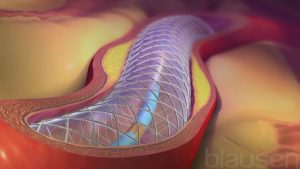
Les médecins insèrent généralement un tube en métal ou en maille fabriquée (un stent) dans l’artère coronaire pour qu’elle reste ouverte. Environ 75 % du temps, ces stents sont enduits d’un médicament. Le médicament est libéré lentement pour éviter que l’artère coronaire ne redevienne obstruée, un problème fréquent avec les stents qui ne sont pas enduits de cette façon (stents en métal nu). Toutefois, bien que ces stents à libération de médicament soient très utiles pour maintenir l’artère ouverte, les porteurs de stent à libération de médicament ont un risque légèrement plus élevé de développer un caillot sanguin dans le stent que les porteurs d’un stent en métal nu. Afin de réduire ce risque, les porteurs de stent prennent de l’aspirine et un autre antiagrégant plaquettaire pendant au moins un an après la pose du stent. Les médecins commencent souvent à administrer un antiagrégant plaquettaire avant l’insertion du stent. Si l’artère redevient obstruée, par un caillot ou d’autres causes, une deuxième ICP peut être effectuée.
Pour de nombreuses personnes, l’ICP est préférée au PAC parce qu’il s’agit d’une procédure moins invasive avec un temps de récupération plus court. Toutefois, l’ICP risque de ne pas convenir à la zone affectée de l’artère coronaire en raison de son emplacement, sa longueur, la quantité de calcium accumulée, ou d’autres facteurs. De plus, les personnes présentant plusieurs zones de rétrécissement ou d’autres maladies pourraient survivre plus longtemps après un PAC qu’après une ICP. Par conséquent, les médecins déterminent soigneusement si une personne est candidate ou non à cette procédure.
Autres techniques :
Les médecins ont essayé d’autres techniques pour enlever des athéromes. Elles consistent à utiliser des lames fines, fraises ou laser qui enlèvent les athéromes épais, fibreux et calcifiés en les coupant, en les raclant, en les écrasant, ou en les dissolvant. Certaines de ces techniques sont encore en cours d’évaluation, mais jusqu’à présent les résultats, en particulier ceux à long terme, restent décevants.
Comprendre l’intervention coronaire percutanée (ICP) :
Le médecin insère un cathéter à ballonnet dans une grosse artère (souvent l’artère fémorale, mais l’artère radiale du poignet est utilisée plus fréquemment aujourd’hui) et l’enfile à travers les artères de raccordement et l’aorte jusqu’à l’artère coronaire rétrécie ou obstruée. Il gonfle ensuite le ballonnet pour écraser l’athérome contre la paroi de l’artère, dilatant ainsi l’artère. Un tube composé de maille métallique (stent) repliable est placé sur le ballonnet dégonflé à l’extrémité du cathéter et introduit avec le cathéter. Lorsque le cathéter atteint l’athérome, le ballonnet est gonflé et le stent s’ouvre. Le cathéter à ballonnet est alors retiré et le stent est laissé en place pour maintenir l’artère ouverte.
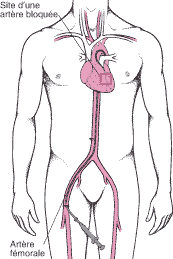
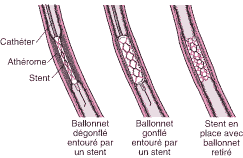
La personne est généralement réveillée durant la procédure, mais le médecin peut administrer un médicament pour l’aider à se détendre. La personne est surveillée de près durant l’ICP, car le gonflage du ballon bloque temporairement le flux sanguin dans l’artère coronaire touchée. Dans certains cas, cette obstruction peut provoquer des douleurs thoraciques et des anomalies de l’activité électrique cardiaque (détectées par un ECG). Moins de 1 % des patients meurent durant une ICP, et moins de 5 % souffrent d’un infarctus du myocarde non mortel. Un pontage coronarien doit être réalisé en urgence après l’ICP dans moins de 1 % des cas ou moins.
Pontage coronarien :
Le pontage coronarien est également appelé chirurgie de pontage ou pontage de l’artère coronaire. Dans cette procédure, le médecin prélève une artère ou une veine dans une autre partie du corps pour relier l’aorte (l’artère majeure qui transporte le sang du cœur vers le reste du corps) à une artère coronaire au-delà du point de l’obstruction. Le flux sanguin est ainsi rétabli, sautant (contournant) le segment sténosé ou obstrué. Les veines sont généralement prélevées dans la jambe. Les artères sont généralement prélevées sous la clavicule (sternum) ou dans l’avant-bras. Les greffons artériels développent rarement une maladie coronaire et plus de 97 % d’entre eux fonctionnent bien 10 ans après le pontage. Toutefois, les greffons artériels peuvent devenir graduellement rétrécis par l’athérome. Au bout de 1 an, environ 15 % sont complètement obstrués, et, 5 ans plus tard, un tiers ou plus sont parfois complètement obstrués.
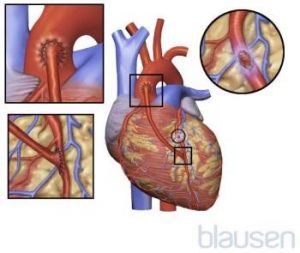
L’opération dure de 2 à 4 heures, selon le nombre de vaisseaux sanguins à greffer. Un modificateur numérique (par exemple, triple ou quadruple) avant le pontage indique le nombre d’artères (par exemple 3 ou 4) qui sont pontées. Un anesthésique général est administré au patient. Une incision est alors faite vers le bas au milieu du thorax, du cou à la partie supérieure de l’estomac, et le sternum est écarté. Cette chirurgie est appelée chirurgie à cœur ouvert. Plus récemment, un équipement spécial qui permet l’utilisation de plus petites incisions peut être utilisé. Souvent, le cœur est arrêté pour éviter qu’il ne bouge et ainsi faciliter l’intervention. Une machine cœur-poumon est alors utilisée pour oxygéner le sang et le pomper dans la circulation sanguine. Si seuls un ou deux pontages sont nécessaires, il est possible d’opérer sans arrêter le cœur. On parle alors d’un pontage sans pompe ou à cœur battant. En général, l’hospitalisation dure de 5 à 7 jours, généralement moins si une machine cœur-poumon n’est pas utilisée. Cependant, les résultats à long terme sont les mêmes avec les deux procédures.
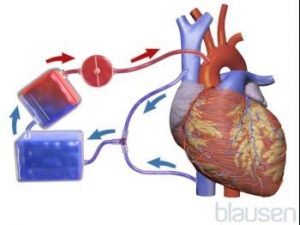
Chirurgie de pontage coronarien sans pompe
Les risques dus à l’intervention chirurgicale sont l’accident vasculaire cérébral et l’infarctus du myocarde. Chez les patients dont le cœur est de taille normale et fonctionne normalement, qui n’ont jamais souffert d’infarctus du myocarde, et qui ne présentent aucun autre facteur de risque, le risque d’infarctus du myocarde pendant l’opération est inférieur à 5 %, de 2 à 3 % pour l’accident vasculaire cérébral, et de moins de 1 % pour le décès. Le risque est un peu plus élevé chez les personnes dont la capacité de pompage cardiaque est réduite (insuffisance ventriculaire gauche), celles dont le muscle cardiaque a été endommagé par un infarctus du myocarde antérieur, ou qui présentent d’autres troubles cardiovasculaires. Cependant, si ces patients survivent à l’intervention, leur espérance de vie à long terme est améliorée.
Certains patients changent leur façon de penser ou leur comportement après un pontage coronarien. Ces changements peuvent être légers ou très sévères et peuvent durer plusieurs semaines ou plusieurs années. Les personnes âgées sont à plus haut risque. Ce risque peut être réduit si une machine cœur-poumon n’est pas utilisée.
Autres techniques :
Grâce à de nouvelles techniques, les incisions thoraciques peuvent être nettement plus petites, ce qui permet un pontage minimalement invasif (ce type de chirurgie est parfois appelé laparoscopie). Une de ces techniques utilise la robotique. L’intervention est réalisée par le chirurgien assis devant un ordinateur qui opère en guidant les bras articulés d’un robot, de la taille d’un crayon. Les instruments chirurgicaux spécialement conçus fixés aux bras peuvent accomplir des mouvements complexes imitant ceux des mains du chirurgien. Le chirurgien suit l’intervention sur un écran en observant une image amplifiée tridimensionnelle. L’intervention nécessite trois incisions de 2,5 cm environ, une pour chacun des bras du robot et une pour la caméra qui est connectée à l’écran. Par conséquent, il n’est pas nécessaire que le chirurgien ouvre le sternum du patient. Grâce à ces nouvelles procédures, la durée de l’opération et l’hospitalisation est en général plus brève que dans le cas d’une chirurgie à cœur ouvert.
Pontage coronarien :
Le pontage coronarien consiste à attacher une artère ou une partie d’une veine à une artère coronaire, de façon à ce que le sang emprunte un autre chemin pour aller de l’aorte au muscle cardiaque. La zone sténosée ou obstruée est ainsi contournée. On préfère utiliser une artère plutôt qu’une veine, car les artères ont moins tendance à s’obstruer par la suite. Dans un type de pontage coronarien, l’une des deux artères mammaires internes est sectionnée et l’une des extrémités coupées est reliée à l’artère coronaire au-delà du segment obstrué. L’autre extrémité de l’artère est ligaturée. Si on ne peut pas utiliser une artère ou si les obstructions sont multiples, on utilise un segment de veine, en général de la veine saphène, qui va de la cheville à l’aine. Une extrémité du segment (greffon) est attachée à l’aorte, et l’autre à une artère coronaire au-delà de la zone obstruée. Un greffon veineux est parfois utilisé en plus du greffon d’artère mammaire.
